 SINDROME DI COSTELLO
SINDROME DI COSTELLO La sindrome di Costello è una malattia genetica rara descritta per la prima volta nel 1971 da Jack Costello che nel 1977 la delineò ulteriormente come sindrome con ritardo mentale e papillomi nasali. Ma solo dopo 20 anni dalla prima segnalazione la sua esistenza è stata confermata e posta in evidenza da ulteriori autori che ne hanno ampliato le caratteristiche distintive (Der Kaluostian et al 1991, Jonhson et al 1998, Hennekam 2003). In particolare la SC è caratterizzata da polidramnios e microsomia fetale nel periodo prenatale, difficoltà alimentari in epoca neonatale, ritardo di crescita, ritardo psicomotorio di moderata entità, volto caratteristico con fronte ampia, guance scalate e piene, lobi auricolari ipertrofici, macrostomia con labbra carnose e macroglossia, possibili papillomi sulle narici e sul volto. E’ presente coinvolgimento cardiaco
caratterizzato principalmente da cardiomiopatia ipertrofica e distrurbi del ritmo; coinvolgimento osteomuscolare con blocchi articolari (tendineo e del gomito) associati a iperlassità delle piccole articolazioni; coinvolgimento ectodermico con ipercheratosi palmoplantare, iperpigmentazione, distrofia ungueale e capelli radi e fini.
Esiste una predisposizione a sviluppare neoplasie in particolare rabdomiosarcoma.
A caratterizzare la sindrome di Costello sono, a mio avviso, la particolare postura con gomito flesso e mani deviate dal lato ulnare, tronco in anteroflessione.
La sindrome di Costello è dovuta a mutazioni eterozigoti de novo del gene HRAS (Aoki et al 2005).
INCIDENZA E PREVALENZA
Non vi sono dati che permettono una stima precisa di prevalenza. In letteratura sono pubblicati circa 250 casi. Maschi e femmine sono colpiti in ugual modo. E’ una condizione descritta in diverse razze. In Italia l’Associazione Sindrome di Costello ha rilevato una trentina di pazienti.
Tali dati sottostimano la prevalenza poiché alcuni casi non arrivano alla diagnosi o sono confusi con condizioni simili quali la Sindrome di Noonan, la Sindrome CFC o condizioni metaboliche.
GENETICA E PATOGENESI
Nel 2005 Aoki et al. dimostrarono che mutazioni missenso eterozigoti germinali nel protooncogene v-Ha-ras Harvey rat sarcoma viral oncogene homolog (HRAS) sono responsabili della Sindrome di Costello.
HRAS codifica per una molecola della famiglia di piccole monomeriche GTPasi che partecipa a numerose vie di trasduzione di segnale e controlla la proliferazione, la differenziazione e la sopravvivenza cellulare (Mitin et al 2005).
La presenza di mutazioni HRAS attivanti sono state identificate nell’83-92% dei casi (Aoki et al., 2005; Estep et al., 2006; Gripp et al., 2006; Kerr et al., 2006, Zampino et al., 2007).
Le mutazioni germinali responsabili della sindrome di Costello sono le stesse che mutate somaticamente determinano tumori, ma la distribuzione è differente. La mutazione p.Gly12Ser rappresenta l’85% delle mutazioni trovate nei casi con sindrome di Costello mentre costituisce il 5% delle mutazioni legate al cancro, mentre la mutazione p.Gly12Val rappresenta il 45% delle mutazioni neoplastiche contro il 2% di quelle trovate nella sindrome di Costello. Dati sperimentali indicano che pGly12Ser ha un minore potere trasformante rispetto alle mutazioni p.Gly12Val.
Poiché la condizione riduce fortemente la fitness, la maggior parte dei pazienti affetti da Sindrome di Costello sono casi sporadici e rappresentano nuove mutazioni.
Come osservato per altre condizioni autosomiche dominanti, l’età paterna avanzata è stata documentata nella Sindrome di Costello suggerendo l’origine paterna di tali mutazioni. Tale ipotesi è stata confermata biologicamente poiché le mutazioni de novo erano di origine paterna (Zampino et al., 2007).
CRITERI DIAGNOSTICI
La diagnosi di Sindrome di Costello è clinica e la storia naturale è un elemento di forte caratterizzazione che aiuta nell’inquadramento.
I pazienti presentano caratteristiche craniofacciali che diventano più evidenti con l’età assumendo un aspetto grossolano che ricorda le malattie da accumulo:
- Macrocefalia relativa, con fronte ampia
- Capelli generalmente ricci e setosi, radi inizialmente che nel tempo possono infoltirsi.
- Sopracciglia che si slargano nel terzo laterale
- Epicanto, telecanto, strabismo
- Naso tendenzialemte piccolo con sella depressa e radice ampia e con punta bulbosa
- Papillomi o verruche perinasali, periorali o perianali (possono essere tardivi ma forti marcatori)
- Guance piene e lievemente scese che rendono il volto quadrato.
- Padiglioni auricolari a basso impianto e ruotati posteriormente con lobi ipertrofici e anteroposti
- Bocca larga tendenzialmente aperta con labbra carnose e macroglossia che nel tempo determina prognatismo
- Collo corto, torace con diametro anteroposteriore aumentato, sterno scavato e/o carenato
- Teletelia e capezzoli ipertrofici
- Sochi palmo-plantari profondi, cuta lassa e ridondante in sede nucale e sul dorso delle mani e dei piedi, incremento di pigmentazione, cute vellutata mentre l’ipercheratosi non è costante e può essere tardiva a volte diffusa a volte circoscritta come callosità principalmente nei punti di maggiore contatto
- Mani deviate nel lato ulnare con articolazioni interfalangee iperestensibili
- Falangi terminali squadrate con letto ungueale profondo
- Criptorchidismo e macrogenitosomia
- Piede in equinismo
- Postura con tronco in anteroflessione e avambraccia flesse
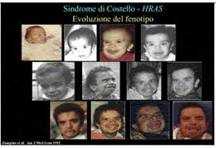
· Il quadro clinico completo non è presente sin dalla nascita, il fenotipo clinico presenta un evoluzione nel tempo ed alcuni segni clinici si manifestano più tardi. (Figura 1)
·
· Periodo prenatale
· Costante è il riscontro di polidramnios con comparsa tra 20-28 settimane, probabilmente dovuto al deficit della deglutizione che si rende evidente subito dopo la nascita. In rari casi è stata descritta idrope fetale.
· E’ raro il riscontro di anomalie strutturali visibili ecograficamente.
· Il riscontro ecografico di polidramnios, macrosomia e tachicardia fetale, in assenza di altre cause specifiche, rappresenta un elemento di sospetto per la sindrome di Costello.
·
· Periodo neonatale
· Alla nascita è presente macrosomia con peso superiore alla media (media +1,9 SD; range 0,7-2,9 SD), frequente è la macrocefalia assoluta con circonferenza cranica che mediamente è a + 2,4 SD (range 1,6-3,4SD).
· La macrosomia si accompagna spesso ad episodi transitori di ipoglicemia neonatale.
· La problematica più frequente e specifica dei primi giorni di vita è la presenza di disturbi alimentari riportati nel 100% dei casi, che consistono in difficoltà della suzione, della deglutizione o da entrambi i meccanismi. Ne consegue un severo scarso accrescimento staturo-ponderale complicato spesso dal riscontro di reflusso gastro-esofageo (fase marasmica) (Zampino et al 1993). Il bambino assume una postura in opistotono non correlato con RGE.
·
· Periodo infantile
· Le difficoltà alimentari persistono fino ad un’età compresa tra i 2 e i 4 anni. In tale periodo è ancora evidente uno scarso accrescimento staturo-ponderale. Con il progressivo miglioramento spontaneo della problematica alimentare, la crescita ponderale riprende, rendendosi evidente la compromissione della crescita staturale. Il bambino assume una postura caratteristica con avambraccia flesse, mani deviate ulnarmente e tronco anteroflesso. In questa età può evidenziarsi la cardiomiopatia ipertrofica (la cui insorgenza è molto variabile), possono comparire i papillomi e si possono verificare trasformazioni neoplastiche quali rabdomiosarcoma e neuroblastoma.
·
· Adolescente-adulto
· In età adulta persiste il deficit staturale associato o meno a deficit dell’ormone della crescita. Possono rendersi evidenti anomalie endocrinologiche, in particolare il ritardo puberale. Con l’età la cardiomiopatia e le anomalie scheletriche tendono a peggiorare. In questa età è più alto il rischio di tumori vescicali
· DIAGNOSI DIFFERENZIALE
· Nel periodo in cui l’arresto di crescita è il segno chiave, bisogna differenziare con tutte le condizioni di malnutrizione e malassorbimento.
· La diagnosi differenziale più difficile è con le altre condizioni sindromiche legate alla cascata RAS/MAP kinasi in particolare la sindrome Cardio-Facio-Cutanea (CFC) e la sindrome di Noonan.
· La sindrome CFC presenta un ritardo di crescita generalmente meno marcato mentre il ritardo mentale è più marcato e a volte complicato da quadri di epilessia a volte intrattabili. Il coinvolgimento ectodermico dei pazienti con sindrome CFC è simile a quelli con CS; nei primi è più marcato il coinvolgimento delle sopracciglia che si presentano ipo/aplasiche. Nella CFC il coinvolgimento muscolo-scheletrico è meno marcato e non sono stati descritti papillomi nasali e non sembra essere alto il rischio neoplastico (Niihori et al., 2006).
· La Sindrome di Noonan si può presentare con un quadro particolarmente intenso che si sovrappone alla CFC e in minor modo alla CS specialmente quando ad essere mutati sono i geni BRAF e KRAS. L’elemento muscolo-scheletrico ed ectodermico permettono la non sempre facile distinzione (Shubbert et al., 2006)
· In alcuni casi è necessario eseguire screening metabolico per la diagnosi differenziale con malattie metaboliche (glicogenosi tipo III per l’ipoglicemia neonatale e malattie lisosomiali), mentre curva insulinemica e glicemica permettono la distinzione con il leprecaunismo.
CONSULENZA RIPRODUTTIVA
· La sindrome di Costello è ereditata in modo autosomico dominante, la quasi totalità dei casi descritti sono il risultato di mutazioni de novo (Lurie 1994). Esistono in letteratura casi di fratelli affetti frutto di mosaicismo germinale in un genitore (Zampino et al. 1993; Johnson et al 1998).
· Individui con CS in genere non si riproducono, ma il loro rischio teorico è comunque del 50%. Poiché la sindrome di Costello avviene come mutazione de novo, altri membri della famiglia non hanno un rischio aumentato. Per escludere un remoto rischio di mosaicismo germinale è possibile diagnosi prenatale tramite amniocentesi o villocentesi e cercando le mutazioni trovate nell’individuo affetto della famiglia.
· La diagnosi ecografia prenatale può rilevare polidramnios, igroma cistico, macrosomia, macrocefalia e tachicardia fetale.
| 2. MANIFESTAZIONI CLINICHE E TRATTAMENTO NUTRIZIONE Il primo cruciale problema che la famiglia e il pediatra si trovano ad affrontare è il problema della nutrizione. Nonostante la macrosomia neonatale, si assiste immediatamente ad una mancata progressione della crescita ponderale. Problemi di suzione e di deglutizione, già presenti in epoca prenatale come dimostrato dal polidramnios, si estrinsecano in maniera drammatica. Il deficit di crescita ponderale è costante e raggiunge un grado tale da far apparire i bambini con CS simili ai bambini con malnutrizione proteico-calorica. Questo periodo viene definito fase marasmica. A volte il reflusso gastroesofageo va a complicare tale quadro. Il bambino richiede spesso una nutrizione tramite sondino nasogastrico. Pur garantendo un adeguato intake energetico teorico la crescita rimane stentata, probabilmente il consumo energetico basale nei bambini con CS potrebbe essere più elevato. Tra i due e i quattro anni i bambini con sindrome di Costello riacquistano le funzioni oromotorie necessarie alla nutrizione. Nel tempo diventano potenti mangiatori. Trattamento. Escludere patologie di malassorbimento e malnutrizione. Altrimenti trattare. Escludere reflusso-gastroesofageo strumentalmente. Altrimenti trattare con procinetico e pompa. Analizzare l’intake energetico tramite diario alimentare di 3 giorni. Garantire l’intake energetico necessario tramite sondino nasogastrico. Se vomita dopo bolo lento di pasto utile pompa continua notturna o nelle 24 ore. Se non migliora prevedere nutrizione tramite PEG. Se reflusso valutare possibilità di sondino duodenale o intervento di plastica antireflusso (Nissen) Iniziare trattamento riabilitativo oromotorio per migliorare la disfagia. Tranquillizzare la famiglia che il problema si risolve nel tempo. |
COMPORTAMENTO
Il coinvolgimento neurologico è costante (Delrue et al., 2003). Il ritardo mentale, di grado variabile, da lieve a moderato con QI stimato mediamente intorno a 58 con un range valutato tra 43 e 77.
Le tappe dello sviluppo psicomotorio sono acquisite in ritardo: controllo del capo in media a 9,6 mesi (range 6-13 mesi); posizione seduta intorno all’anno (media 12,5 mesi con DS+/- 8.8; range 8-16 mesi); deambulazione verso i 2 anni (media 24,1; range 14-36); inizio della comunicazione verbale intorno ai 2 anni (range 18-30 mesi). La voce è di solito roca e profonda.
In uno studio che analizzava le problematiche di sonno, è stato rilevato che quasi tutti i pazienti presentavano disturbi del sonno in particolare disonnia e apnee ostruttive (OSA) da lieve a moderata entità (Della Marca et al. 2006)
Degna di nota è la descrizione del comportamento dei bambini Costello [Axelrad et al., 2004; Kawame et al., 2003,] che, nei primi anni di vita, mostrano irritabilità, ipersensibilità agli stimoli tattili e vocali, tendenza ad un’eccessiva timidezza nei rapporti con gli altri. Dopo i quattro anni di età questo atteggiamento tende a scomparire lasciando il posto alla personalità gioiosa ed amichevole, così enfatizzata da molti Autori tanto da ritenerla un criterio diagnostico.
Malformazioni neurologiche rientrano nel quadro clinico dei bambini Costello e comprendono:
- dilatazione dei ventricoli cerebrali riscontrata in più del 40% dei casi che talvolta richiede uno shunt ventricolo-peritoneale,
- anomalia di Chiari I, anatomicamente definita come la dislocazione delle tonsille cerebellari, ma non del verme, nel forame magno, associata talvolta a dimorfismo del bulbo e bassa posizione della giunzione pontobulare. Tale malformazione è evolutiva e può associarsi a siringomielia e siringobulbia.
In alcuni casi i pazienti hanno presentato convulsioni non sempre accompagnate ad anomalie strutturali del SNC rilevabili con TAC o RMN.
Le crisi epilettiche descritte comprendono tipologie diverse:crisi tonico-cloniche generalizzate [Costello,1977; Johnson et al., 1998; Delrue et al., 2003];epilessia focale; spasmi infantili con ipsiaritmia [Say et al.,1993]; 1 caso di sindrome di Lennox-Gastaut come evoluzione della sindrome di West. Le anomalie all’EEG risultano coerenti nella maggior parte dei casi; tuttavia possono essere anche non specifiche come nel caso di onde lente anormali o segni generici di irritazione [Zampino et al.,1993].
Durante il periodo di mancato intake per problematiche di deglutizione o suzione, le registrazione polisonnografiche hanno evidenziato mioclono della lingua (Della Marca et al., 2006).
Trattamento
Determinare sviluppo psicomotorio con test di livello in relazione all’età
Eseguire attento esame neurologico.
Effettuare trattamento riabilitativo.
Eseguire RMN cerebrale con studio della fossa cranica posteriore e, in presenza di anomalia di Chiari 1, condurre lo studio sul midollo per escludere siringobulbia e siringomielia. E’ utile Ricontrollare la RMN nel tempo specialmente in presenza di segni neurologici.
In presenza di anomalia di Chiari discutere con NCH la necessità di intervento in base a evolutività e clinica.
Eseguire studio polissonografico per valutare OSAS o parasonnie
Eseguire EEG anche nei soggetti che non presentano convulsioni. Iniziare trattamento se necessario.
| SEGNI E SINTOMI DERMATOLOGICI La caratteristica cutanea più evidente è la presenza di cute lassa, soffice, localizzata alle mani, ai piedi e al collo, diversamente da quanto accade nella sindrome da cute lassa dove il coinvolgimento è generalizzata [Davies et Hudges,1994]. E’ presente cute vellutata mentre l’ipercheratosi non è costante e può essere tardiva diffusa o circoscritta come callosità nei punti a maggior pressione o sfregamento. La superficie palmare delle mani e quella plantare dei piedi mostrano, per l’aumentato spessore della cute, solchi profondi e nel tempo un eccesso di linee bianche. L’iperpigmentazione cutanea sembra presente nella metà dei pazienti, ma in alcuni casi scompare qualche anno più tardi. A volte si può apprezzare acanthosis nigricans, caratterizzata da aree pigmentate, reticolate sul dorso delle mani e sui polsi. I capelli sono ricci e setosi, nel periodo di distrofia sono sparsi e a crescita lenta poi possono infoltirsi. Le unghie hanno crescita lenta sono friabili con striature longitudinali e possono diventare distrofiche come da onicomicosi. Il letto ungueale è profondo. Un importante segno clinico è dato dalla presenza di papillomi che possono svilupparsi a livello cutaneo, anche se non mancano segnalazioni di papillomi o polipi localizzati a livello di organi interni come la laringe [Say et al., 1993], la mucosa gengivale, o in regione antro-pilorica. La sede di comparsa dei papillomi in ordine di ricorrenza è stata individuata come segue:
In nessuno dei casi di lesioni papillomatose riportate in letteratura si è evidenziata una trasformazione neoplastica. In diversi pazienti è stata documentata la presenza di lesioni verrucose ben differenziabili dai papillomi perchè riconducibili dal punto di vista istologico ed eziologico alla verruca vulgaris e non suscettibili di trasformazione maligna [Der Kaloustian et al., 1991; Johnson et al., 1998; Hennekam, 2003]. Trattamento Valutare stato di secchezza cutanea eventualmente utilizzare creme idratanti Valutare presenza di papillomi ed eventualmente asportare ed esaminare istologicamente. Valutare presenza di verruche ed eventualemente asportare con ghiaccio secco Valutare presenza di callosità e trattare con cheratolitici Escludere infezioni fungine ungueali |
Le anomalie osteo-articolari e posturali sembrano elementi distintivi della SC e aiutano nella diagnosi differenziale con altre condizioni.
Le articolazioni interfalangee sono iperestensibili e le falangi distali sono slargate.
L’atteggiamento a riposo è caratterizzato dalla deviazione ulnare delle dita e dei polsi con avambraccio flesso, nel tempo si può assistere a una limitazione nell’estensione dell’avambraccio. Il tendine di Achille va incontro ad un progressivo ispessimento e accorciamento che determina equinismo e spesso richiede intervento chirurgico di allungamento.
Durante la deambulazione il paziente con SC assume una postura caratterizzata da tronco in anteroflessione rispetto agli arti.
Il torace presenta aumento del diametro antero-posteriore con teletelia e lo sterno può essere carenato e/o scavato.Tendenza allo sviluppo di cifoscoliosi.
Possibile osteoporosi che in un caso era correlata ad adenoma paratiroideo.
Trattamento
Monitorizzare capacità di dorsiflettere il piede.
Se accorciamento progressivo del tendine di Achille utilizzare gessetti che nel tempo costringano ad un graduale allungamento.
Se insuccesso necessario intervento di allungamento chirurgico del tendine di Achille.
Valutare nel tempo l’angolo di estensione dell’avambraccio sul braccio.
Eseguire esercizi di distenzione delle braccia al fine di evitare che la posizione di flessione costantemente assunta dal bambino, determini una progressiva riduzione dell’angolo di apertura del gomito.
Valutare se colonna è in asse e come sono i rapporti tra tronco e arti inferiori, eventualmente esercizi posturali..
| SEGNI E SINTOMI CARDIOVASCOLARI Il coinvolgimento cardiaco è stimato presente nel 2/3 dei casi con SC (Lin et al 2002). Se si considera l’ipertrofia settale come quadro lieve o iniziale della cardiomiopatia ipertrofica e la si cerca sistematicamente, l’incidenza del coinvolgimento cardiaco sale al 90% (Zampino et al., 2007). Il problema cardiaco di più comune riscontro è rappresentato dalla cardiomiopatia ipertrofica. Nella maggior parte delle descrizioni interessa il ventricolo sinistro (50% delle HCM secondo la casistica di Lin, [2002]) ma può coinvolgere entrambi i ventricoli. Dalla revisione dei dati della letteratura emergono interessanti osservazioni relative agli eventuali markers di esordio della cardiomiopatia. Particolare attenzione va posta infatti alla presenza di ipertrofia del miocardio ventricolare (aumento dello spessore parietale valutabile all’indagine ecocardiografica) e all’alterazione del rapporto E/A, indice della compliance del ventricolo sx. La tipologia più frequente è la cardiomiopatia ipertrofica di tipo ostruttivo del ventricolo sx, anche se è stata riportata la presenza della forma restrittiva. L’andamento della cardiomiopatia è peggiorativo nel tempo e rispecchia il carattere evolutivo della sindrome, ma l’età di insorgenza come la progressione e la gravità sono variabili. Dal punto di vista istopatologico la cardiomiopatia è presumibilmente dovuta alla progressiva disorganizzazione delle fibre miocardiche (disarray) fino ad un quadro conclamato. La cardiomiopatia può associarsi o meno allo sviluppo di aritmie. E’ noto che l’associazione tra disturbi del ritmo e cardiomiopatia ipertrofica aggrava ulteriormente la prognosi, aumentando il rischio di eventi cardiaci improvvisi e di compromissione della funzione cardiaca a distanza. I disturbi del ritmo descritti in letteratura sono tra i più vari e risalgono all’età fetale o al periodo neonatale e infantile, probabilmente a causa dell’immaturità del sistema di controllo autonomico. Le aritmie più frequentemente riscontrate sono: tachicardia sopraventricolare; tachicardia sopraventricolare multifocale, fibrillazione striale; battiti ectopici. Le malformazioni cardiache congenite (CVM) si riscontrano in circa il 30% dei pazienti. Le più frequenti sono: stenosi della valvola polmonare che, si ritrova nel 46% dei bambini con CVM (Lin et al., 2002); difetti del setto interventricolare; difetti del setto interatriale; prolasso della valvola mitrale; forame ovale pervio. Trattamento Escludere cardiopatia congenite. Sorveglianza ecocardiografica con valutazioni longitudinali i cui intervalli sono dettati dall’evolutività della CMI. Trattamento con beta bloccanti ed eventualemente calcio antagonisti Eventuale trattamento di mioectopia nei casi gravi o trapianto cardiaco. Prevenzione dell’aritmie Eseguire ECG Monitorizzare con Holter ECG Monitorizzare con Holter pressorio |
Il coinvolgimento oculare è relativamente frequente. In particolare si tratta di strabismo, vizi di refrazione e astigmatismo.
Trattamento
Valutazioni oculari periodiche
Se necessario lenti e occlusione
Eventuale intervento di correzione per lo strabismo
· SEGNI E SINTOMI RESPIRATORI
· Apnee ostruttive sono state riportate nella sindrome di Costello, le ragioni sono numerose:
· la macroglossia, il ridotto spazio retrofaringeo, la lassità della mucosa che funge da valvola, l’anomalia di Chiari. Inoltre sono stati descritti papillomi laringei, tracheomalacia e voca roca e profonda in alcuni casi dovuta a paralisi del ricorrente.
·
· Trattamento
· Valutare se difficoltà respiratorie.
· Registrazione polisonnografica o saturimetrica.
· Se desaturazioni valutazione ORL ed eventualmente laringo-tracheoscopia; valutare Rx telecranio per studio spazio respiratorio posteriore ed ipertrofia adenoidea; valutare opportunità di adenotonsillectomia, se continuano utile CPAP.
· RMN cerebrale per escludere Chiari tipo 1
· SEGNI E SINTOMI ONCOLOGICI
· Nella sindrome di Costello vi è un aumentata incidenza di tumori solidi con valori che vanno dall’11% al 20% dei casi (Gripp et al., 2005). La distribuzione cambia con l’età. In età infantile il più frequente è il rabdomiosarcoma seguito dal ganglioneuroblastoma e dal neuroblastoma. Dopo l’adolescenza aumenta il rischio per il carcinoma a cellule transizionali della vescica. Sono inoltre descritti neurinoma dell’acustico, epitelioma e adenoma paratiroideo.
· In nessuno dei casi di lesioni papillomatose riportate in letteratura si è evidenziata una trasformazione neoplastica.
· E’ stato inoltre osservato che i valori di catecolamine urinarie dalla raccolte delle 24 ore possono essere alti anche in assenza di tumori, pertanto tale determinazione non può essere utilizzata come screening del neuroblastoma (Gripp et al. 2004).
·
· Trattamento
· Sorveglianza clinico-strumentale.
· Ecoaddominale per escludere rabdomiosarcoma e ganglio/neuroblastoma ogni 3-6 mesi fino ai 10 anni.
· Catecolamine urinarie per la sorveglianza del neuroblastoma possono evidenziare falsi positivi.
· Misurazione pressione arteriosa
· Dopo i 10 anni esame urine ogni anno i per escludere ematuria. Se ematuria cistoscopia per escludere papillomi vescicali.
BIBLIOGRAFIA
- Aoki Y, Niihori T, Kawame H, Kurosawa K, Ohashi H, Tanaka Y, Filocamo M, Kato K, Suzuki Y, Kure S, Matsubara Y (2005) Germline mutations in HRAS proto-oncogene cause Costello syndrome. Nat Genet 37:1038-40
- Axelrad ME, Glidden R, Nicholson L, Gripp KW (2004) Adaptive skills, cognitive, and behavioral characteristics of Costello syndrome. Am J Med Genet A 128:396-400
- Costello JM (1971) A new syndrome. NZ Med J 74:397
- Costello JM (1977) A new syndrome: mental subnormality and nasal papillomata. Aust Paediatr J 13:114-8
- Davies SJ, Hughes HE (1994). Costello syndrome: natural history and differential diagnosis of cutis laxa. J Med Genet 31(6):486-9.
- Della Marca G, Vasta I, Scarano E, Rigante M, De Feo E, Mariotti P, Rubino M, Vollono C, Mennuni GF, Tonali P, Zampino G (2006) Obstructive sleep apnea in Costello syndrome. Am J Med Genet A 140:257-62
- Della Marca G, Rubino M, Vollono C, Vasta I, Scarano E, Mariotti P, Cianfoni A, Mennuni GF, Tonali P, Zampino G (2006) Rhythmic tongue movements during sleep: a peculiar parasomnia in Costello syndrome. Mov Disord 21:473-8.
- Delrue MA, Chateil JF, Arveiler B, Lacombe D (2003) Costello syndrome and neurological abnormalities. Am J Med Genet A 123:301-5
- Der Kaloustian VM, Moroz B, McIntosh N, Watters AK, Blaichman S (1991) Costello syndrome. Am J Med Genet 41:69-73
- Estep AL, Tidyman WE, Teitell MA, Cotter PD, Rauen KA (2006) HRAS mutations in Costello syndrome: detection of constitutional activating mutations in codon 12 and 13 and loss of wild-type allele in malignancy. Am J Med Genet A 140:8-16
- Gripp KW (2005) Tumor predisposition in Costello syndrome. Am J Med Genet C Semin Med Genet 137:72-7
- Gripp KW, Kawame H, Viskochil DH, Nicholson L (2004) Elevated catecholamine metabolites in patients with Costello syndrome. Am J Med Genet A 128:48-51
- Gripp KW, Lin AE, Stabley DL, Nicholson L, Scott CI Jr, Doyle D, Aoki Y, Matsubara Y, Zackai EH, Lapunzina P, Gonzalez-Meneses A, Holbrook J, Agresta CA, Gonzalez IL, Sol-Church K (2006) HRAS mutation analysis in Costello syndrome: genotype and phenotype correlation. Am J Med Genet A 140:1-7
- Gripp KW, Scott CI Jr, Nicholson L, Figueroa TE (2000) Second case of bladder carcinoma in a patient with Costello syndrome. Am J Med Genet 90:256-9
- Gripp KW, Scott CI Jr, Nicholson L, McDonald-McGinn DM, Ozeran JD, Jones MC, Lin AE, Zackai EH (2002) Five additional Costello syndrome patients with rhabdomyosarcoma: proposal for a tumor screening protocol. Am J Med Genet 108:80-7
- Hennekam RC (2003) Costello syndrome: an overview. Am J Med Genet C Semin Med Genet 117:42-8
- Johnson JP, Golabi M, Norton ME, Rosenblatt RM, Feldman GM, Yang SP, Hall BD, Fries MH, Carey JC (1998) Costello syndrome: phenotype, natural history, differential diagnosis, and possible cause. J Pediatr 133:441-8
- Kawame H, Matsui M, Kurosawa K, Matsuo M, Masuno M, Ohashi H, Fueki N, Aoyama K, Miyatsuka Y, Suzuki K, Akatsuka A, Ochiai Y, Fukushima Y (2003) Further delineation of the behavioral and neurologic features in Costello syndrome. Am J Med Genet A 118:8-14
- Kerr B, Delrue MA, Sigaudy S, Perveen R, Marche M, Burgelin I, Stef M, Tang B, Eden OB, O'Sullivan J, De Sandre-Giovannoli A, Reardon W, Brewer C, Bennett C, Quarell O, M'Cann E, Donnai D, Stewart F, Hennekam R, Cave H, Verloes A, Philip N, Lacombe D, Levy N, Arveiler B, Black G (2006) Genotype-phenotype correlation in Costello syndrome: HRAS mutation analysis in 43 cases. J Med Genet 43:401-5
- Kerr B, Einaudi MA, Clayton P, Gladman G, Eden T, Saunier P, Genevieve D, Philip N (2003) Is growth hormone treatment beneficial or harmful in Costello syndrome? J Med Genet 40:e74
- Lin AE, Grossfeld PD, Hamilton RM, Smoot L, Gripp KW, Proud V, Weksberg R, Wheeler P, Picker J, Irons M, Zackai E, Marino B, Scott CI Jr, Nicholson L (2002) Further delineation of cardiac abnormalities in Costello syndrome. Am J Med Genet 111:115-29
- Lurie IW (1994) Genetics of the Costello syndrome. Am J Med Genet 52:358-9
- Mitin N, Rossman KL, Der CJ (2005). Signaling interplay in Ras superfamily function. Curr Biol. 26;15(14):R563-74.
- Niihori T, Aoki Y, Narumi Y, Neri G, Cave H, Verloes A, Okamoto N, Hennekam RC, Gillessen-Kaesbach G, Wieczorek D, Kavamura MI, Kurosawa K, Ohashi H, Wilson L, Heron D, Bonneau D, Corona G, Kaname T, Naritomi K, Baumann C, Matsumoto N, Kato K, Kure S, Matsubara Y (2006) Germline KRAS and BRAF mutations in cardio-facio-cutaneous syndrome. Nat Genet 38:294-6
- Say B, Gucsavas M, Morgan H, York C (1993). The Costello syndrome. Am J Med Genet 15;47(2):163-5.
- Schubbert S, Zenker M, Rowe SL, Boll S, Klein C, Bollag G, van der Burgt I, Musante L, Kalscheuer V, Wehner LE, Nguyen H, West B, Zhang KY, Sistermans E, Rauch A, Niemeyer CM, Shannon K, Kratz CP (2006) Germline KRAS mutations cause Noonan syndrome. Nat Genet 38:331-6
- Stein RI, Legault L, Daneman D, Weksberg R, Hamilton J (2004) Growth hormone deficiency in Costello syndrome. Am. J. Med. Genet. A.129(2):166-70.
- Zampino G, Mastroiacovo P, Ricci R, Zollino M, Segni G, Martini-Neri ME, Neri G (1993) Costello syndrome: further clinical delineation, natural history, genetic definition, and nosology. Am J Med Genet 47:176-83
- Zampino G, Pantaleoni F, Carta C, Cobellis G, Vasta I, Neri C, Pogna EA, De Feo E, Delogu A, Sarkozy A, Atzeri F, Selicorni A, Rauen KA, Cytrynbaum CS, Weksberg R, Dallapiccola B, Ballabio A, Gelb BD, Neri G, Tartaglia M (2007). Diversity, parental germline origin, and phenotypic spectrum of de novo HRAS missense changes in Costello syndrome. Hum Mutat 28:265-72

Nessun commento:
Posta un commento